La osteoartritis de la articulación de la rodilla es una enfermedad distrófica degenerativa crónica caracterizada por la degradación progresiva y pérdida de los tejidos del cartílago articular de la rodilla. Sobre la base de la patología que destruye la articulación, se desarrolla dolor en la pierna y limitación de la movilidad. En la terminología médica, esta patogénesis a menudo se denomina gonartrosis, un término concreto que indica directamente la localización de la osteoartritis en la rodilla (osteoartritis). Según los últimos datos de los investigadores, en nuestro país 100-120 personas están enfermas de gonartrosis por cada 10 mil personas. Los expertos pronostican que para 2020 se duplicará el número de casos.
La prevalencia de OA de rodilla es ligeramente mayor en mujeres que en hombres. Al mismo tiempo, durante la visita inicial, el grupo de pacientes masculinos está dominado por jóvenes, hasta 45 años, en el grupo femenino predominan los pacientes de 55 años o más. A partir de los 65 años, independientemente del género, al 80% de las personas se les diagnostican signos radiológicos de patología con diversos grados de gravedad. La etiología de la patogenia se basa en una serie de factores adquiridos y congénitos, en los que uno de los lugares principales lo ocupa la traumatización crónica de los extremos articulares del aparato de la rodilla debido a un régimen de ejercicio inadecuado. Esta no es la única razón, todos los factores provocadores se indicarán en el transcurso del artículo.
La osteoartritis de la articulación de la rodilla provoca una pérdida permanente de la función de un importante segmento biológico de la extremidad. Una persona comienza a tener dificultad para caminar, sufre de dolor, a menudo el paciente se vuelve dependiente de dispositivos de apoyo especiales y ayuda externa.
Cuanto antes se identifique el proceso de la enfermedad, más esperanza se puede depositar en el efecto de la atención conservadora. Pero no todo es tan simple. Se ha observado que alrededor del 40% de los pacientes acuden al médico demasiado tarde, cuando la degeneración ya ha destruido por completo la articulación de la rodilla y se han producido complicaciones. Desafortunadamente, los métodos conservadores no funcionan en formas avanzadas y etapas avanzadas de la enfermedad, solo la intervención quirúrgica puede ayudar aquí.
Causas de la artrosis de rodilla
La razón fundamental del mecanismo de aparición de la patología es una violación del metabolismo de las estructuras del cartílago con un cambio en el equilibrio del catabolismo-anabolismo, es decir, cuando los procesos de destrucción de las células del cartílago prevalecen sobre la recuperación. Inicialmente, el cartílago hialino que recubre las superficies articulares de la articulación y la placa subcondral, que se encuentra debajo del cartílago articular, sufren cambios irreversibles.
La fisiopatología de la artrosis de rodilla es bastante variada. Los especialistas han identificado los principales factores desencadenantes comunes de la enfermedad, considérenlos.
Nivel inadecuado de actividad física y estrés en la parte inferior del cuerpo en la vida cotidiana:
- deportes profesionales, danza;
- caminar demasiado durante un turno de trabajo;
- levantamiento de pesas frecuente;
- mucho tiempo en cuclillas o con las rodillas dobladas debajo de él, de pie / moviéndose sobre sus rodillas;
- una carga importante a nivel familiar (trabajo desproporcionado en el hogar, en el campo, etc. ).
Lesión anterior de rodilla:
- hematomas locales, por ejemplo, caer sobre la rodilla, golpearla con algo;
- dislocaciones locales y esguinces musculares;
- daño al aparato de ligamentos (roturas, esguinces);
- lesiones del menisco con desplazamientos, roturas, semirroturas;
- fractura de la rótula o cóndilos, peroné, fémur o tibia.
Anomalías congénitas en la estructura del sistema musculoesquelético (displasia):
- subdesarrollo / deformación de la parte inferior de la pierna;
- debilidad/acortamiento de los músculos del muslo;
- dislocación congénita de la rótula;
- hiperlaxitud articular;
- posición congénita en valgo o varo de las rodillas.
Patologías concomitantes en la historia, por ejemplo:
- gota;
- reumatismo;
- diabetes;
- lupus eritematoso;
- tiroiditis;
- enfermedades alérgicas graves;
- venas varicosas locales, etc.
Exceso de peso:
- con un IMC de 25, 1-27 kg/m2 (riesgo medio);
- con un IMC de 27, 1-30 (grado alto);
- con un IMC superior a 30 kg/m2 (predisposición críticamente alta a la gonartrosis).
Cirugía previa de rodilla no relacionada con osteoartritis, como:
- meniscectomía;
- ligamento plástico;
- instalación de fijadores, placas de fractura, etc.
Baja actividad física: con la falta de actividad motora en las extremidades, el suministro de sangre disminuye, los procesos metabólicos se inhiben, los músculos y ligamentos pierden fuerza, lo que crea condiciones favorables para la aparición de degeneración de la rodilla y otras articulaciones de las piernas.
Posmenopausia: con el inicio de la menopausia en las mujeres, la producción de estrógeno se reduce significativamente y estas hormonas en cantidades reducidas no pueden tener el mismo efecto protector sobre las articulaciones al mismo nivel apropiado que antes.
Cualquiera de esta lista de factores (o una combinación de 2 o más) puede servir como el comienzo de un trastorno metabólico local en las articulaciones de la rodilla y, en consecuencia, el desarrollo de la artrosis. En las superficies de fricción articulares, envueltas en cartílago hialino, aparecen grietas, fibrilaciones, ulceraciones. El cartílago se vuelve delgado, inelástico, áspero, lleno de baches. En este sentido, se reducen las propiedades de depreciación y deslizamiento de la articulación, se dificultan los movimientos entre las superficies articulares debido a la muerte del tejido cartilaginoso y una disminución del espacio articular por la misma razón.
El aumento patológico de la fricción intraarticular, junto con los biocambios progresivos, finalmente conduce al hecho de que el área del cartílago desaparece por completo (borrado), la placa subcondral se destruye parcial o completamente y los extremos óseos de unión quedan expuestos. Los cóndilos expuestos del fémur rozan contra la tibia expuesta en la epífisis superior y/o la rótula, se produce un desplazamiento patológico de las superficies de contacto, la articulación se deforma cada vez más.
Debido al hecho de que la enfermedad conduce a la deformidad de la estructura articular, a menudo se puede encontrar en la terminología médica una formulación del diagnóstico como "artrosis deformante de la articulación de la rodilla". Las deformaciones pronunciadas son las más características de las últimas etapas de desarrollo. Por lo tanto, los médicos usan con mayor frecuencia la palabra "deformar" en relación con la osteoartritis de las etapas posteriores.
Síntomas: manifestaciones tempranas y tardías.
La queja principal en la OA de rodilla es el dolor. Al inicio de la enfermedad, el dolor, por regla general, es de naturaleza mecánica, es decir, se manifiesta y aumenta en el momento o después de una actividad física prolongada, con una estadía prolongada en un lugar o bajando las escaleras, en el final de la jornada laboral. Uno de los primeros síntomas también incluye rigidez matutina en la rodilla problemática, que suele durar entre 30 y 40 minutos hasta que la persona se aclara.

El dolor prolongado y a menudo manifestado a veces (más a menudo en las etapas temprana y media) causa sinovitis secundaria, por lo que uno se siente en reposo. La acumulación excesiva de líquido sinovial, como reacción al dolor y la inflamación, también provoca problemas de flexión/extensión de la rodilla o exacerba la disfunción de flexión-extensión existente. En la fase extendida, son posibles variantes del dolor inicial, lo que significa la aparición del síndrome de dolor con el inicio de la marcha, que disminuye en el proceso de movimiento en 15-30 minutos. Los fenómenos dolorosos pueden reaparecer con un aumento continuo de la carga sobre la rodilla problemática.
Los casos avanzados suelen ir acompañados de la aparición del síndrome de atasco articular. El atasco se caracteriza por un dolor agudo repentino de carácter punzante y bloqueo del movimiento en la región de la rodilla. El bloqueo se elimina con una rotación particular de la pierna, pero no siempre una persona hace frente de forma independiente a la liberación de la rodilla.
Para una completa claridad del cuadro clínico, presentamos todos los síntomas típicos de la artrosis de rodilla:
- síndrome de dolor local, especialmente se expresa en movimiento;
- sensación de tirantez, rigidez en la rodilla;
- crujido de las articulaciones durante el movimiento en forma de traqueteo, crujido, clic;
- flexión dolorosa y / o difícil, enderezamiento de la pierna, rotación;
- debilidad del músculo cuádriceps femoral (los músculos isquiotibiales experimentan una atrofia severa con gonartrosis avanzada);
- sensación de deformación de la pierna adolorida;
- hinchazón y calentamiento de la piel sobre la articulación;
- cambio en el estereotipo de la marcha (en la penúltima, última fase, avanza la cojera);
- Curvatura en valgo o varo de la extremidad inferior enferma (se desarrolla en etapas posteriores).
Cuanto más larga sea la duración de la enfermedad, más brillante, más gruesa, más duele la articulación de la rodilla. Además, puede molestar no solo durante el esfuerzo, sino también en estado inmovilizado, incluso durante el sueño nocturno. Además, el aumento de los cambios degenerativos reducirá constantemente la gama de movimientos activos y pasivos, reduciéndola en consecuencia a un mínimo.
¡Bueno saber! En la OA primaria de rodilla, los riesgos de desarrollar un tipo similar de lesión en la misma extremidad pero en la región de la cadera son del 15% al 18%. Y la probabilidad de desarrollar coxartrosis en el lado opuesto de la rodilla problemática es del 30%. Las articulaciones de la rodilla y la cadera están estrechamente interconectadas funcionalmente: un problema de rodilla puede tener un efecto negativo en la articulación de la cadera y viceversa. Por lo tanto, no se automedique, esta enfermedad requiere un enfoque profesional e individual para cada caso individual.
Diagnóstico: métodos de examen.
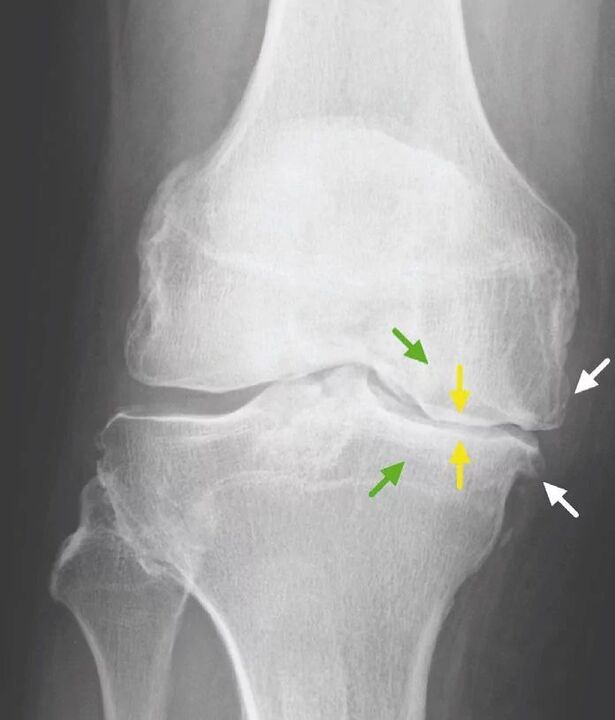
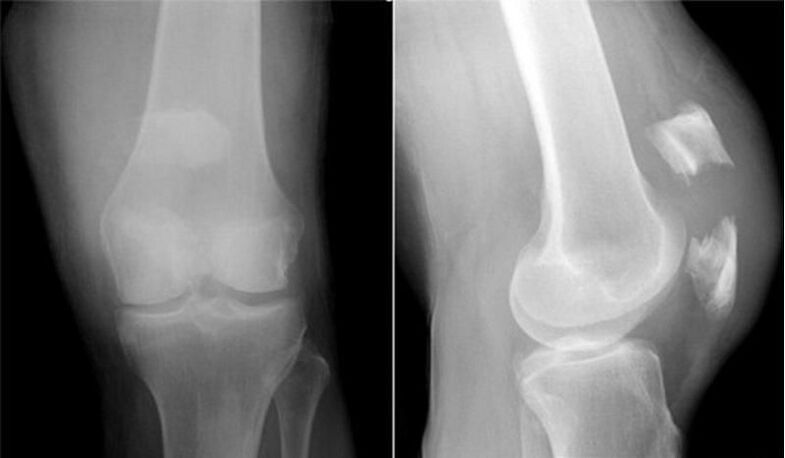
Para la osteoartritis de la articulación de la rodilla, así como para otras articulaciones, no existen signos patognomónicos de laboratorio. En la mayoría de los pacientes, los análisis de sangre y orina muestran resultados normales. Por lo tanto, los métodos de investigación de laboratorio no tienen valor clínico. Actualmente, el método generalmente aceptado para detectar la gonartrosis es la radiografía de las articulaciones de la rodilla. Las radiografías se realizan inicialmente en dos articulaciones para comparar la comparación anatómica y fisiológica de dos articulaciones óseas similares. Existen 3 signos radiográficos principales por los cuales se puede argumentar que este diagnóstico está presente, estos son:
- osteofitos en la periferia de las superficies articulares;
- estrechamiento del espacio articular (normalmente, su ancho es de 6-8 mm, los parámetros dependen de muchos factores, incluidos la altura, la edad, el sexo, etc. );
- osteoesclerosis subcondral.
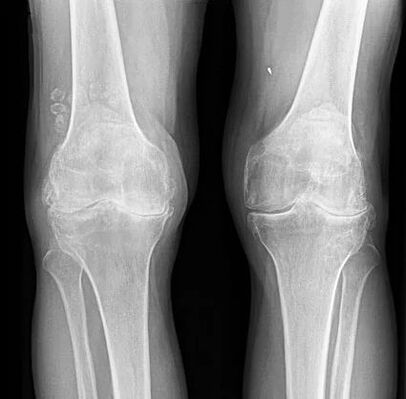
Ausencia bilateral de espacios articulares.
Sin embargo, estos signos en el período muy, muy temprano de desarrollo de la osteoartritis en las radiografías aún pueden estar ausentes. Si el médico no ve desviaciones según la radiografía, mientras que el paciente se queja de dolor periódico o, por ejemplo, hinchazón recurrente por razones desconocidas, es importante realizar un examen adicional. También es recomendable incluir en el proceso diagnóstico una exploración complementaria y con diagnóstico radiológicamente establecido para obtener información detallada del estado de las estructuras de la rodilla, especialmente de los tejidos blandos y líquido intraarticular.
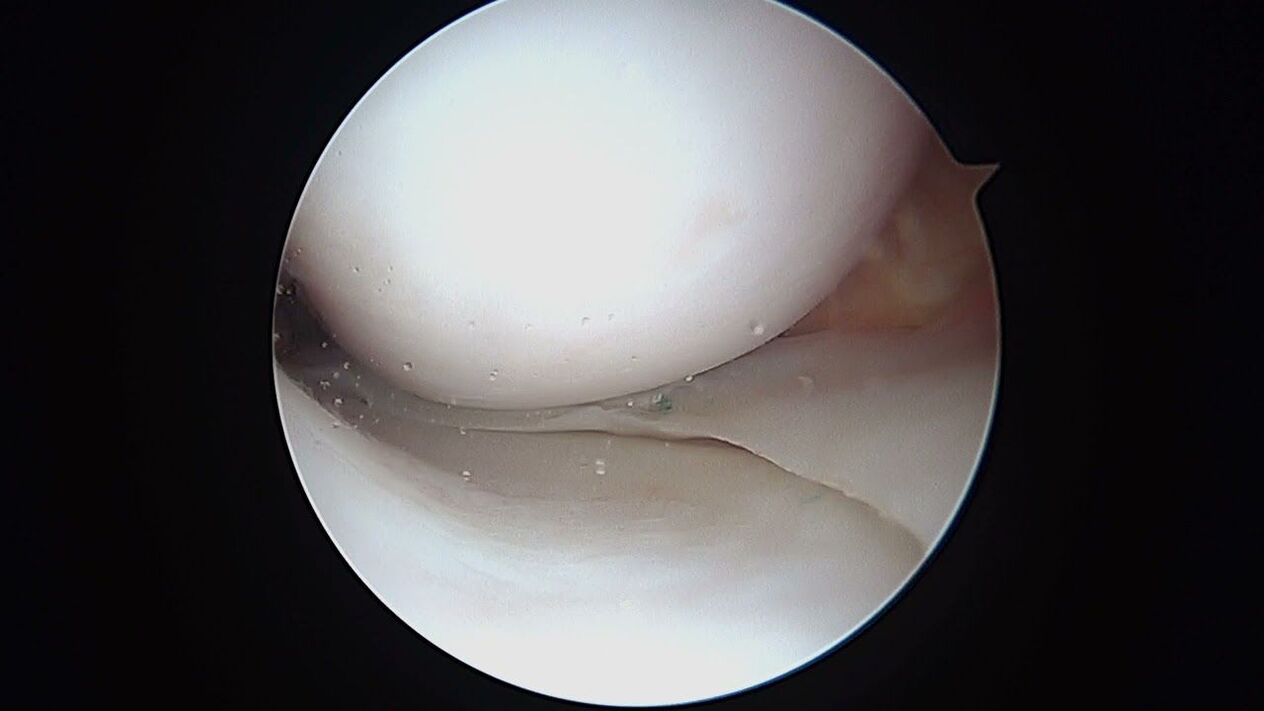
La resonancia magnética nuclear (RMN) y la artroscopia son reconocidas como los mejores métodos auxiliares para la OA en cualquier estadio, así como para diferenciar esta patología de otras. En cuanto a la tomografía computarizada: no alcanza las capacidades de estos dos procedimientos, ya que no visualiza claramente los tejidos blandos. El ultrasonido (ultrasonido) de todos los métodos es la herramienta de diagnóstico más débil.
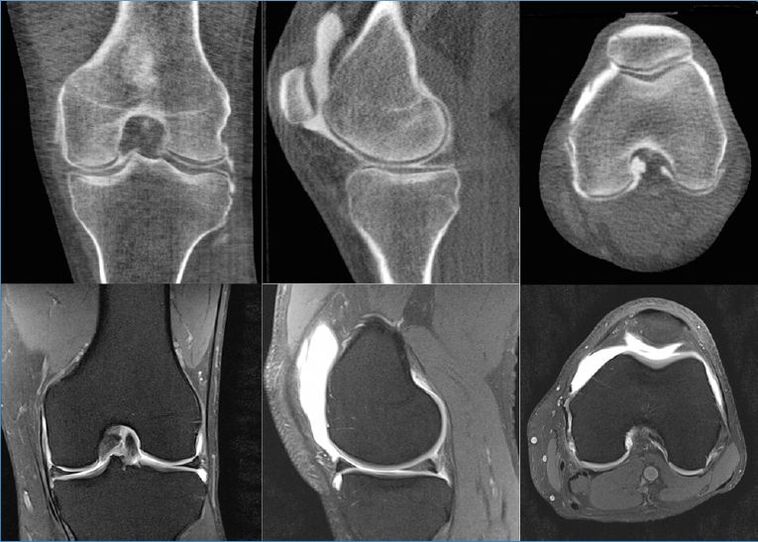
La resonancia magnética muestra incluso las lesiones de cartílago superficiales más pequeñas en los extremos de las articulaciones, y es a partir de esta estructura de cartílago que comienzan a aparecer los primeros cambios distróficos. Además, según los datos de la resonancia magnética, es posible proporcionar una evaluación objetiva del estado de la membrana sinovial, la cápsula, los músculos circundantes, los tendones, los ligamentos, las formaciones neurovasculares y el sinovio producido. La resonancia magnética detecta quistes y otras neoplasias malignas, incluidos los defectos óseos.
El diagnóstico artroscópico no está peor, sin embargo, implica una cirugía mínimamente invasiva con la introducción de un sistema de imagen óptica dentro de la articulación de la rodilla. Con la ayuda de la artroscopia, así como un estudio de alta calidad desde el interior de todos los elementos estructurales de la articulación, en paralelo, aún es posible perforar el derrame intraarticular, limpiar la cavidad de la llamada "basura "artrosis.
Además de los métodos instrumentales, la instalación de diagnóstico necesariamente prevé exámenes especiales durante el examen inicial. Los médicos realizan la palpación del sitio de la lesión, la evaluación del rango de movimiento en varios lugares en el área examinada de la extremidad y la determinación de los trastornos de sensibilidad. Después de establecer un diagnóstico de un plan similar, se realizará periódicamente un examen de prueba y una radiografía para monitorear el estado de la rodilla y evaluar la efectividad de la terapia.
Etapas y grados de la artrosis de rodilla
La clasificación de las etapas de la OA de rodilla en ortopedia se propone en dos versiones: según N. S. Kosinskaya (3 etapas) y según Kellgren-Lorens (4 etapas). En la práctica doméstica, también se hace referencia tanto al primer como al segundo clasificador de lesiones del aparato osteoarticular. Ambas clasificaciones están enfocadas a definir las siguientes características:
- disminución de la altura e irregularidad del espacio interarticular;
- deformación de las superficies articulares;
- la presencia de defectos con contornos pronunciados;
- engrosamiento de las áreas subcartilaginosas del hueso debido a osteosclerosis;
- la formación de quistes subcondrales (en la radiografía se ven como puntos brillantes en la región de los cóndilos femorales y tibiales, dentro de la rótula).
Le sugerimos que se familiarice con la puesta en escena de la gonartrosis recomendada por Kosinskaya.
| Fase | Signos radiográficos, manifestaciones clínicas. |
| Yo alumbro) | Los cambios son sutiles, se pueden percibir como normales. El gap en proyección directa puede ser normal o ligeramente reducido. Es posible detectar su ligero estrechamiento comparando las articulaciones derecha e izquierda. Decir definitivamente sobre los problemas funcionales y morfológicos emergentes del cartílago, osteofitosis leve. Es una reacción compensatoria en respuesta a cambios en las propiedades elásticas del cartílago. La osteofitosis en esta etapa es leve, caracterizada por la presencia de pequeños osteofitos en una sola cantidad a lo largo del borde de los huesos de la articulación. Sin embargo, los crecimientos marginales en etapa inicial pueden no estar presentes en absoluto. Clínicamente, la etapa 1 avanza con relativa facilidad con dolor no intenso a corto plazo debido al exceso de trabajo físico a largo plazo y disfunción mínima de la rodilla, que muchas personas no perciben como algo grave. |
| II (medio) | El tamaño del espacio articular de la rodilla, en comparación con la norma, se reduce drásticamente en 2-3 veces. Una contracción tan fuerte de la brecha indica una morfología ya cargada del cartílago articular, la gravedad de su daño. Predominantemente, el estrechamiento de la brecha se caracteriza por irregularidades, de acuerdo con la gravedad del proceso degenerativo. Los epicentros de máximo estrechamiento se concentran en el área de la articulación, que representa la mayor parte de la carga. Esta área a menudo se convierte en la parte medial (interior) de la articulación. En la etapa 2, también se encuentran grandes osteofitos a lo largo de los bordes de las superficies articulares, se detecta esclerosis de la placa terminal, a veces se determina la reestructuración quística del hueso subcondral. Las imágenes de rayos X resuelven una ligera violación de la congruencia, una deformidad moderada de las epífisis óseas que forman la articulación de la rodilla. Se manifiesta por un empeoramiento pronunciado de las funciones del aparato de la rodilla con una clara limitación de los movimientos, que en la etapa inicial a veces eran un poco difíciles. Además, una limitación relativamente moderada de todos los demás tipos de movimientos fisiológicos, abdominales, articulaciones cojeras. El dolor es intenso, a menudo hay una ligera hinchazón local, hay hipotrofia muscular cerca de la articulación. |
| III (grave) | El lumen de hendidura entre las superficies de la articulación desaparece por completo o se puede rastrear, pero con gran dificultad. En la etapa final, se encuentran muchos osteofitos afilados y masivos que rodean totalmente las superficies articulares y se fusionan con el hueso adyacente. La imagen radiográfica muestra las deformidades más graves de la articulación de la rodilla (una expansión impresionante y aplanamiento de las superficies), una lesión significativa de las epífisis de los huesos que forman la rodilla por osteosclerosis, la presencia de quistes CX. La articulación está expresamente desviada del eje vertical del miembro (segundo valgo o varo). El cuadro clínico de las manifestaciones se distingue por un engrosamiento visible de la rodilla y su posición forzada. El potencial locomotor y de soporte de la articulación se reduce a un nivel crítico, mientras que la crepitación ya no se produce en ella. Los músculos están atrofiados en toda la pierna, el músculo cuádriceps está particularmente afectado. La extremidad está completamente incapacitada, es imposible moverse de forma independiente, la cojera progresa. El síndrome de dolor alcanza su punto máximo, se vuelve extremadamente doloroso, constantemente molesto, independientemente de la hora del día y la actividad física. La tercera etapa incapacita a la persona. |
Tratamiento conservador y quirúrgico.
El principio de tratamiento, conservador o quirúrgico, es seleccionado de forma estrictamente individual por un especialista altamente calificado de la especialización de referencia. El médico tratante es un traumatólogo ortopédico u ortopédico. Inmediatamente notamos que esta patología es por su naturaleza incurable. Desafortunadamente, no hay vuelta atrás al comienzo de la degeneración y sus consecuencias. El despertar del cartílago, la restauración natural de las formas articulares, debido a las características biológicas del sistema hueso-cartílago, no se puede lograr, independientemente de las pastillas, inyecciones, fisioterapia, técnicas manuales para efectos terapéuticos.
Por lo tanto, es importante entender claramente que los métodos conservadores están diseñados con fines preventivos y sintomáticos, en particular para:
- prevenir la aparición de osteoartritis (si no lo está ya);
- supresión de la tasa de degeneración (con el inicio de la enfermedad) debido a la activación del trofismo tisular en la articulación de la rodilla, cambios en el estilo de vida, distribución competente de cargas en el sistema musculoesquelético;
- alivio del dolor y la inflamación, reducción/prevención de atrofia y contracturas;
- mejorar la movilidad de las extremidades y la calidad de vida, en la medida de lo posible con la patogenia existente.
Se ha demostrado que se pueden esperar resultados productivos del tratamiento conservador cuando se introduce temprano en la enfermedad y en parte temprano en la etapa 2, mientras que la mayor parte del cartílago aún se conserva. Más cerca de la mitad de la segunda etapa de desarrollo y la tercera etapa, las medidas médicas y físicas pierden su poder, en su mayor parte ni siquiera ayudan a moverse en una dirección positiva en lo más mínimo.
Las tácticas no quirúrgicas para controlar la enfermedad incluyen el uso complejo de métodos (cursos) de rehabilitación física y médica:
- preparaciones locales y externas de AINE para el síndrome de dolor;
- condroprotectores, que pueden retrasar la progresión de la gonartrosis;
- vitaminas E, C y B, orotato de potasio, etc. ;
- ejercicios de fisioterapia (desarrollados, prescritos por un médico, el entrenamiento debe realizarse exclusivamente bajo la guía de un instructor de fisioterapia);
- fisioterapia (electroforesis, terapia de impulso, ultrasonidos, magnetoterapia, baños a base de sulfuro de hidrógeno y radón, etc. );
- inyecciones intraarticulares de corticosteroides, utilizadas en casos extremos, con dolor insoportable prolongado con recaídas frecuentes, sinovitis severa, que no se detiene con medicamentos no esteroideos convencionales.
Si el primer curso de inyecciones de esteroides en la articulación no es lo suficientemente efectivo, no tiene sentido continuarlo y la rodilla debe operarse con urgencia.
No es deseable retrasar la operación en ausencia del efecto de la terapia conservadora. La cirugía oportuna permitirá que la cirugía se realice sin dificultad, sea más fácil transferir el procedimiento quirúrgico con un riesgo mínimo de complicaciones y recuperarse más rápido y mejor. El sistema prioritario de tratamiento en ortopedia y traumatología modernas para formas avanzadas de OA con localización en la articulación de la rodilla sigue siendo la intervención quirúrgica por el método de la artroplastia. La endoprótesis - sustitución de la articulación de la rodilla por una endoprótesis funcional - permite en poco tiempo:
- deformidades de rodilla completamente corregidas (en forma de O, en forma de X);
- restaurar cualitativamente la anatomía y funciones de locomoción, estabilidad del soporte, amortización en el segmento problemático de la extremidad;
- devolver al paciente a la actividad física sin dolor, aliviando la discapacidad y volviendo a un nivel normal de capacidad de trabajo.
Dependiendo de las indicaciones, las características individuales del cuerpo del paciente, las prótesis se pueden realizar según el principio de reemplazo parcial o total de la articulación con fijación cementosa, no cementada o híbrida. Las prótesis únicas imitan por completo la mecánica y la anatomía de la articulación humana "nativa" o sus componentes individuales. Tienen la más alta resistencia, las mejores cualidades de rigidez y elasticidad, excelente biocompatibilidad con el cuerpo, los tejidos y fluidos biológicos circundantes. Los implantes están fabricados con aleaciones metálicas de alta tecnología (titanio, cobalto-cromo, etc. ). Las construcciones completas duran un promedio de 15 años o más, pero están sujetas a una operación y rehabilitación postoperatoria idealmente realizadas.
Antes de la implantación, se extrae la articulación ósea afectada, las superficies de los huesos de la articulación se someten a un cuidadoso tratamiento quirúrgico y preparación para la instalación de la endoprótesis. Si un paciente va a recibir una endoprótesis total, esta consistirá en una réplica artificial completamente ensamblada de una articulación de rodilla sana, que incluye:
- un componente tibial fijo o móvil en forma de plataforma sobre un vástago, idéntico a la forma de la superficie del hueso correspondiente;
- una cubierta de polietileno (cojín "cojín"), que se fija en el componente tibial;
- el componente femoral tiene forma redonda, correspondiente a la forma de los cóndilos femorales;
- elemento patelar (no siempre instalado, solo en mal estado de la capa cartilaginosa de la rótula).
El reemplazo parcial (unicondíleo) implica un reemplazo mínimamente invasivo de solo la mitad de la articulación de la rodilla: la articulación del hueso femoro-tibial medial o lateral. Después de cualquier tipo de endoprótesis, se realiza una rehabilitación completa, encaminada a prevenir secuelas postoperatorias, restableciendo la musculatura y los movimientos del miembro protésico. La rehabilitación después del reemplazo de rodilla continúa hasta que el paciente se cura por completo, por lo general toma de 2, 5 a 4 meses.













































